Égési sérülés. Mit tehetünk otthon?

Az égési sérülés összetettebb betegség annál, minthogy egyszerűen és általánosságban meghatározhatnánk, hogy miként lehet otthon kezelni, vagy szabad-e egyáltalán. A téma részletes és minden típusú égési sérülésre kiterjedő, átfogó képet nyújtó tárgyalása túlmutat jelen cikk keretein, néhány alapvető megfontolás és iránymutatás olvasható az alábbiakban.
Égés során elsőként a kültakaró sérül, a bőr és/vagy egyéb szövetek sejtjei károsodnak, elpusztulnak.
A szélsőséges hőhatás következtében létrejöhet helyi, felszínes, könnyen gyógyuló trauma, de kialakulhat mély, kiterjedt, súlyos, a szövetkárosodás és bőrhiányos állapot miatt az egész szervezetet érintő, életveszéllyel fenyegető szisztémás gyulladásos kórkép is. Az égési sérülés (és a következményes sokk, majd égésbetegség) potenciálisan a legagresszívabb ártalmak egyike. Fokának, súlyosságának megítélése, az égett beteg optimális ellátásának biztosítása az égés kezelésében járatos szakorvos feladata.
A sérülés az esetek többségében ambuláns kezelésre alkalmas, azonban a súlyos égési sérülések életet veszélyeztető betegségek, kórházi kezelésre szorulnak. Gyermekeknél a halálos kimenetelű balesetek között a harmadik helyen áll.
A végkifejlet szempontjából nagyon fontos a megfelelő elsősegély és a sérülést követően mielőbb megkezdett adekvát terápia. A prognózis megállapítására a szakemberek pontrendszereket alkalmaznak, például: PBI (Prognostic Burn Index), ABSI (Abbreviated Burn Severity Score), BOBI (Belgian Outcome in Burn Injury).
Az égési sérülések típusai és gyakoriságuk a sérülés módja szerint:
- forrázás 60-70%
- lángégés 15-20%
- kontakt égés 2-5%
- elektromos égés (alacsony feszültség, magasfeszültség, villámcsapás) 2-3%
- kémiai égés (savak, lúgok) 1-2%
- napégés
- ionizáló sugárzás
- mechanikai égés „friction burn”
Az égési sérülések megfelelő kezelése nem egyszerű.
Kétségtelen, hogy egy kis kiterjedésű, elsőfokú, egyéb betegséggel nem társuló égés különösebb szakértelem és speciális terápia nélkül is szövődménymentesen meggyógyul.
A további fokozatokban viszont már az is alapvető fontosságú, hogy a valós mélységét megfelelően állapítsuk meg. Egy dinamikusan változó kórképről van szó, ezért egyes esetekben a mélység napról-napra történő újraértékelése szükséges, amely nagy tapasztalatot igényel. Sőt, a várható sebgyógyulást, az alkalmazandó terápiát, a prognózist és a rehabilitációt messzemenőkig megszabják egyéb paraméterek is.
Az égési sérülés súlyosságát meghatározó tényezők:
- a sérülés módja
- a sérülés kiterjedése (TBSA%)
- a sérülés mélysége (fokozat)
- légúti égés
- életkor
- társsérülések
- kísérő betegségek, általános állapot
- elsődleges ellátás minősége
Kiterjedését a teljes testfelület százalékában adjuk meg. Ez az úgynevezett TBSA % – Total Body Surface Area. Meghatározására alkalmazott sémák: Wallace-féle 9-es szabály, vagy a pontosabb mérést nyújtó Lund & Browder diagram. Sürgősségi ellátás során hozzávetőleges becslésre alkalmazható a „tenyér-módszer”, amikor a sérült személy teljes tenyere ujjakkal együtt 1% TBSA-nak felel meg.
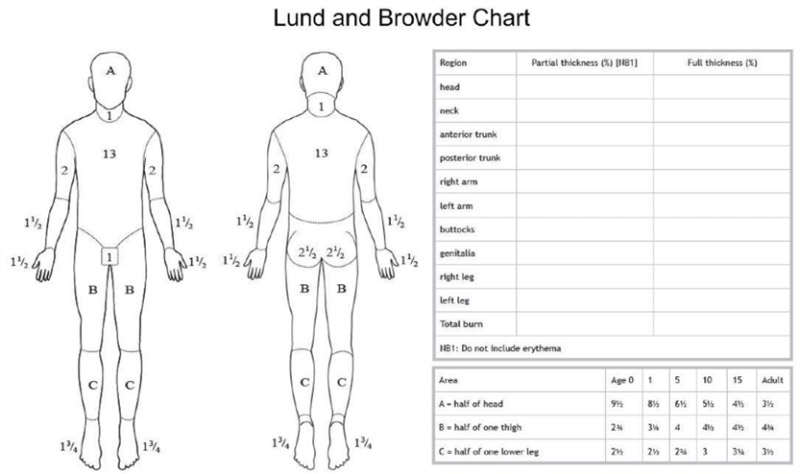
Az égés súlyosságát a kiterjedésén és a sérült életkorán kívül elsősorban a sérülés mélysége szabja meg, továbbá leginkább a hőfoktól és a behatás idejétől függ.
A mélységi kiterjedés tekintetében felületes és mély égési sérülést különíthetünk el:
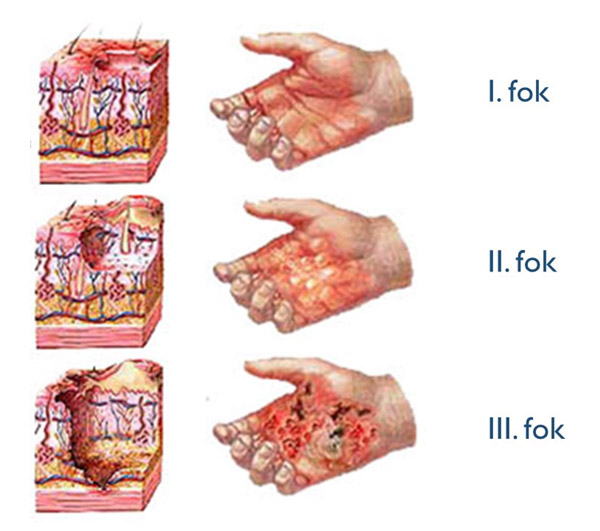
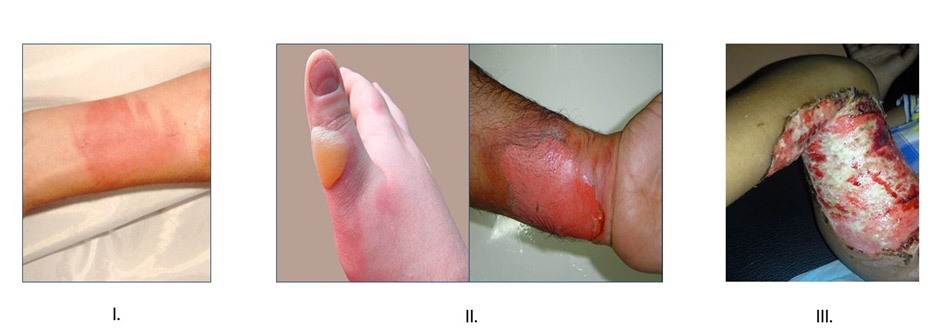
I. fok: Felszínes (ún. epidermális). Fájdalmas bőrpír, enyhe ödéma (duzzanat) jellemzi, nincsen hólyagképződés. Egy héten belül spontán gyógyul (pl. napégés).
II/1. fok: Felületes részvastagságú dermális. Hólyagképződéssel jár, kifejezetten fájdalmas, a sebalap vérbő-rózsás, nedves-savós, nyomásra elhalványodik, majd újratelődik. Gyógyulási ideje megfelelő konzervatív kezeléssel kb. 10-14 nap, ez esetben hegesedés nem várható.
II/2. fok: Mély részvastagságú dermális (ún. átmeneti mélységű). Összefolyó, vagy kiszakadt hólyagok és hámfosztott sebfelszín látható, a sebalap haragosvörös-márványozott-foltos, szárazabb megjelenésű, nyomásra kevésbé érzékeny és a kapilláris újratelődés is zavart, vagy hiányzik. Spontán gyógyulási hajlama kérdéses, kb. 14-21 nap. Kezelése során mérlegelés szükséges, hogy műtéti, vagy konzervatív terápiát alkalmazzunk. Az égési sérülések után keletkező hegek kb. 26-63%-a lesz kóros (hipertrófiás), amely többek között a mélységtől, testtájtól, sebgyógyulási időtől, az égés típusától, a sérült egyéni adottságaitól és életkorától függ. 14 napnál tovább gyógyuló égési sérülések esetén sokkal valószínűbb a kóros hegképződés. Amennyiben 21 napon belül meggyógyul, úgy a képződő hegek kb. felénél várható hipertrófia.
III. fok: Teljes vastagságú (mély). A bőr alatti kötőszövet is érintett. Fájdalmatlan, szürkésfehér-sápadt-gyöngyházfényű, sajtfehér, kissé besüppedt, száraz, kemény sebalap jellemzi. Műtéti kezelést igényel.
IV. fokú: A szövetek elszenesedése, amely magában foglalja a bőr alatti kötőszövetet, az izomszövetet és a csontszövetet is.
A sérülést súlyosbítja, ha az körkörös, vagy magasfeszültségű égési sérülésről van szó, amikor olyan kiemelt jelentőségű testtájakat érint, mint például az arc, szem, fülkagyló, kéz, láb, nagyízületek, gáttájék, nemi szervek, testnyílások.
A fentiek nemcsak a sebgyógyulás szempontjából lényegesek (funkcionális és esztétikai jelentőség), hanem az egyéb szervekre, szervrendszerekre irányuló direkt és indirekt hatásuk miatt is. A legsúlyosabbak a légúti égések, amelyek magas halálozási aránnyal járnak.
A gyermekkorban elszenvedett égési sérüléseket tovább rontja a korlátozott menekülési képesség, a vékonyabb bőr miatti mélyebb szöveti károsodás, nagyobb hő- és folyadékvesztés, a kihűlés és kiszáradás fokozott veszélye, a kevesebb keringő vérmennyiség és a fokozottabban érvényesülő válaszreakció a szervezet egésze részéről.
Mit tehetünk otthon?
A legfontosabb a megelőzés.
Erre törekedjünk.
Ha mégis megtörtént a baj:
- a legelső tennivaló a hőhatás, az égési folyamat, a kontaktus megszüntetése;
- a ruházat eltávolítása (kivéve az esetleg ráégett műszálas textíliát), illetve egyéb tárgyak, pl. óra, öv, ékszer levétele.

Termikus égés esetén a mielőbb megkezdett hűtés jelentőségét nem lehet eléggé hangsúlyozni.
Tehát hűtsük az égett testfelszínt. Hogyan?
- Folyó hideg (~15°C-os) csapvíz körülbelül 20 percig (maximum 5-10 százaléknyi testfelszínen, hogy ne okozzunk kihűlést).
- Ne jéggel (!).
Ne tegyünk a sebre:
- Például ne tegyünk a sebre jeget, vajat, olajat, zsírt, cukrot, alkoholt, mézet, tejfölt, hintőport, paradicsomot, uborkát – hogy csak pár eddig tapasztalt otthoni „praktikát” említsünk.
A sérült terület fedése. Mivel?
- Elsőfokú égési sérülésnél a folyóvizes hűtés után esetleg a sérült felületet védő kötszer alkalmazható a gyógyulási folyamat során, vagy hidratáló krémmel óvhatjuk a berepedezéstől, kiszáradástól.
- Ha a seb hólyagos (az égés másodfokú), akkor indokolt lehet a hólyag megnyitása/eltávolítása, majd megfelelő kötés felhelyezése, azonban ezt szakembernek kell végeznie, steril körülmények között;
- mélyebb égéseknél ez elsősegély részeként laza, steril kötés (pl. géz), vagy folpack („cling film”) helyezhető a sebre az orvosi vizsgálatig. A további kezelés módja és annak üteme a szakorvosi vizsgálatot követően, a pontos diagnózis után kerül megállapításra.
Sérülést követően ne feledkezzünk meg fájdalomcsillapító orvosság adásáról.
Célszerű az otthoni elsősegélydobozba égési zselét (pl. WaterJel) és steril kötszert beszerezni (pl. égési kötszert, Burn Dressing). Ezek közvetlenül, hűtés nélkül is a sebre helyezhetők, hűtő, fájdalomcsillapító és fertőtlenítő hatással bírnak.
Teendők kémiai égésnél (az orvosi vizsgálat előtt):
- Száraz (pl. por állagú) marószer letörlése és a szennyeződött ruházat eltávolítása;
- folyadék halmazállapotú szer lemosása úgy, hogy a víz folyása által a kemikália ne jusson további testtájakra, testfelületekre.
- Semlegesítő anyag használata veszélyes, ugyanis az esetleg fellépő biokémiai reakció további sérüléseket okozhat (főként ipari belesetek során használatosak speciális neutralizáló szerek, mint pl. a kelátképző Diphoterine).
- Tájékozódni kell a vegyi anyag összetételéről (pl. a flakonon található feliratokból) a lehetséges toxikus hatás miatt.
A kémiai égés, az elektromos égés, a légúti égésnek pedig már a gyanúja is égéscentrumban történő ellátást igényel.
Amennyiben az égés mélysége többnek látszik, mint elsőfokú, vagy mélysége a szülő számára kérdéses, esetleg nagyobb testfelületet érint, vagy egyéb aggodalomra okot adó tényező áll fenn (ha nem biztos az égés súlyosságának megítélésében), akkor mielőbbi orvosi vizsgálat szükséges.
A kórházi első ellátás során (vagy akár már a helyszínre kiérkező mentőegység által) kerül eldöntésre, hogy a továbbiakban milyen terápia szükséges, valamint szigorú szabályok alapján (pl. mód, mélység, kiterjedés, lokalizáció, életkor, a sérülés létrejöttének körülményei stb.) az is, hogy szükséges-e a sérült égéscentrumba történő szállítása és speciális kezelése.
Irodalomjegyzék:
1. Herndon DN. Total Burn Care 5th Ed. Elsevier, 2018.
2. Whitaker IS, Shokrollahi K, Dickson WA. Burns – Oxford Specialist Handbooks in Surgery. Oxford University Press, 2019.
3. Giele H, Cassell O. Plastic and Reconstructive Surgery – Oxford Specialist Handbooks in Surgery. Oxford University Pres, 2008.
4. Dr. Bene Ruzsena: A gyermekkori égés sajátosságai. Gyermekgyógyászat, 61. évf., 4-5. sz., 138-143., 2010.
5. Chung KC. Grabb and Smith’s Plastic Surgery 8th Ed., Wolters Kluwer, 2019.
6. Chiu TW. Stone’s Plastic Surgery. Facts and Figures 3rd Ed. Cambridge University Press, 2011.
7. Hudspith J, Rayatt S. First aid and treatment of minor burns. BMJ 2004; Jun 19; 328 (7454): 1487–1489.
8. Paprottka FJ, Krezdorn N, Young K, Ipaktchi R, Hebebrand D, Vogt PM. German, European or American burn guidelines – Is one superior to another?. Ann Burns Fire Disasters. 2016;29(1):30-36.
9. Wiktor A, Richards D. Treatment of minor thermal burns. UpToDate, 2019.
10. Tenenhaus M., Rennekamp HO. Treatment of superficial burns requiring hospital admission. UpToDate, 2019.
Fotó:
dreamstime.com