Veszélyesek-e a képalkotó diagnosztikai vizsgálatok?
Képalkotó diagnosztikának nevezzük azokat a vizsgáló eljárásokat, amelyek valamilyen fizikai különbségeket alakítanak képekké.
Ide tartozik a röntgensugárral működő hagyományos röntgen, kontrasztanyagos röntgen, CT (számítógépes rétegvizsgálat), a szintén ionizáló sugárzással járó izotópvizsgálat, a mágneses rezonancián alapuló MR és az ultrahangvizsgálat.
Sok szorongást okoz a szülők egy részének a fenti vizsgálatok esetleges mellékhatásainak kérdése. Általában tudják a laikusok is, hogy a röntgensugár és az izotópvizsgálatnál használt radioaktív anyagok káros hatással vannak az emberi szervezetre. A radioaktív dózist (az anyagban elnyelt sugárzási energiát) több szempontból vizsgáljuk: a besugárzási dózis a levegőben keltett ionizációt méri, az elnyelt dózis egy anyag egységnyi tömegére vonatkoztatott energia, az effektív és egyenérték dózis az emberi szövetek érzékenységét is figyelembe veszi. Általában a sugárterhelés mértékét effektív dózisban emlegetjük és Sievert-ben (Sv) mérjük.
Természetes háttérsugárzásnak nevezzük a földkéregből, világűrből, környezetünk tárgyaiból és élőlényeiből származó radioaktivitást, aminek elfogadható értéke a Földön 3 mSv, Magyarországon átlagosan csak 2.4 mSv. Ehhez szoktuk viszonyítani a mesterségesen előidézett ionizációs sugárzás mértékét.

Miután Röntgen felfedezte a róla később elnevezett sugárzást, évtizedekig használták úgy az egészségügyben és a kutatásban, hogy nem feltételezték káros hatását. Ennek tudatában sokkal óvatosabban viszonyulunk az újabb vizsgálóeljárásokhoz. A sugárfóbia azonban legalább annyira káros lehet a beteg számára, mint a veszélyek figyelmen kívül hagyása. Az optimális hozzáállás orvos és beteg, valamint hozzátartozó részéről ha „nem félünk a sugártól, hanem tiszteljük azt”. Vagyis azt és csak azt a vizsgálatot végezzük el, ami valóban segíti a diagnózist és az általa nyerhető információ nem közelít a nullához. Törekedni kell arra, hogy a várható haszon és a feltételezett veszélyek aránya minél nagyobb legyen. Nagyon fontos, hogy a haszon a beteg gyermeké legyen és ne csupán a szülő megnyugtatását vagy az orvos túlzott alaposságát szolgálja.
A nemzetközileg ajánlott ALARA (As Low As Reasonably Achievable) elvet követjük a röntgendiagnosztikában, ezzel együtt is nem elhanyagolható ionizáló sugárzásnak tesszük ki a beteget.
Az elv azt jelenti, hogy a lehető legalacsonyabb sugárdózissal kell a felvételeket készíteni, amivel még az információ-tartalom nem csökken.
Nehezen mérhető és jósolható meg, hogy egy ionizáló sugárzással járó adott vizsgálat egy adott betegben milyen élettani hatással jár, a késői következmények pedig csak statisztikai számításokból becsülhetők, amik inkább egy bizonyos népességre vonatkoztathatók, nem az egyénre. Az úgynevezett determinisztikus hatás azt jelenti, hogy egy bizonyos küszöbdózis felett jön létre a károsodás, ami például a szemlencse elszürkülését, a bőr égését és a szőrzet elvesztését jelenti. Ez egészségügyi diagnosztikai alkalmazás esetén gyakorlatilag nem alakulhat ki. A dózisfüggő károsodás mellett nem szabad elfelejtkezni a sztochasztikus hatásról sem, ami azt jelenti, hogy dózisküszöb alatt is létrejöhet károsodás, rákkeltő és genetikai hatás egyaránt. Vagyis ahol ionizáló sugárzás van – a dózistól függetlenül – ott emelkedhet a rákos daganat és a génmutáció kialakulásának kockázata. Az utóbbi az egyén gyermekein, unokáin fog tüneteket okozni.
A sugárdózis halmozódik, ezért a korábban készült vizsgálatok számát is figyelembe kell venni az elrendelésnél, természetesen nem számszerűen, hiszen nincs felső korlát, nem létezik egy érték, ami felett tilos felvételeket kérni.
Viszont még magasabb ingerküszöböt kell, hogy jelentsen a beutaló orvos számára a vizsgálat kérésekor. Néhány országban létezik röntgensugár-iktató kártya, amelyen rögzítik az egészségügyi ellátás során a pácienst ért expozíciókat. Ez arra jó, hogy a más intézményben készült vizsgálatok is követhetőek. Manapság a legtöbb országban fel kell tüntetni a képeken a beteget ért sugárdózis nagyságát.
Minden feleslegesen elrendelt sugárexpozíció hibaként értékelhető. Ez a beteg életkorától függetlenül elmondható, hiszen nem csak a csecsemőt kötelességünk védeni az indokolatlan káros fizikai hatástól, de az idős beteget is. Természetesen a gyermekeket a legnagyobb körültekintéssel kell óvnunk, mert az ő szervezetükben keletkezhetnek leginkább mellékhatások. Nem csak azért 2-5-ször (egyes szerzők szerint 10-szer) érzékenyebbek a sugárterhelésre, mert gyors sejtosztódás megy végbe a szervezetükben, hanem azért is, mert hosszabb idő áll rendelkezésre életük folyamán, hogy megjelenhessen az ionizáló sugárzás okozta késői következmény. A leukémia lappangása 10 év, a daganatoké akár 40 év is lehet. A felnőttekétől eltérő testarányok és a szöveti eloszlás miatt is radioszenzitívebbek a gyermekek. A kialakulatlan együttműködési készség miatt sajnos a felvételek ismétlése is gyakoribb, ami szintén növeli a sugárterhelés mértékét. Ezért fontos, hogy a szülő segítse a személyzet munkáját azzal, hogy határozottan fogja a kisebb gyermeket a rtg-felvétel készítése alatt.
A natív röntgenfelvételekkel járó sugárterhelés kisebb, mint a kontrasztanyagos vizsgálatok esetén, nagyrészt azért is, mert a testüregek vagy az érpálya megfestésével járó képalkotás sorozatfelvételeket jelent. A gyomor-vékonybél működés kontrasztanyagos vizsgálata és az intravénás urografia (vesefestés) gyermekek esetében az elkerülendő vizsgálatok között szerepel a nemzetközi szakirodalomban.
A retrograd mikciós cisztografiának (hólyag feltöltése a húgycsövön keresztül) még van létjogosultsága a vezikoureteralis reflux (a vizelet kóros visszaáramlása a hólyagból a vese felé) kimutatásában, de a korszerű szemlélet szerint ezt is célszerű kontrasztanyagos ultrahangvizsgálattal helyettesíteni.
A CT (számítógépes rétegvizsgálat) értelemszerűen sok felvételt jelent, a velük járó fizikai hatással együtt.
A népességet ért egészségügyi sugárterhelés felét teszi ki ez a fajta vizsgálat. A radiológus orvosnak és operátornak kötelessége a technikai paramétereket a lehető legoptimálisabbra állítani és a natív és kontrasztanyagos sorozatok számát a lehető legkisebbre venni azzal együtt, hogy a nyerhető információ megfelelő maradjon. Becslések szerint annak a rizikója, hogy egy viszonylag magas dózisú CT-vizsgálat következtében az élet folyamán súlyos rákos megbetegedés alakuljon ki 1:1000 (1000 gyermekből, akin hasi CT-vizsgálatot végzünk, 1 ennek köszönhetően lesz súlyos rákos beteg élete folyamán, az egyéb daganatos megbetegedés esélye ennek duplája). Ez soknak tűnik, de sajnos egészségügyi sugárterheléstől függetlenül az emberek 18-22 % -a élete folyamán súlyos rákos betegségben szenved, vagyis 1000 emberből 180-220. Ehhez adunk hozzá egy egyént, aki a vizsgálatnak köszönhetően lesz beteg. Természetesen nem tudjuk, hogy ki lesz az, ezért mindenkire maximálisan vigyáznunk kell.
Fontos figyelembe venni a kontrasztanyagok mellékhatásait is.
Gyermekkorban csak kevésbé tömény, nem ionos anyagokat használunk. Az intravénás kontrasztanyag adás nagyon ritkán előforduló, de rettegett szövődménye a túlérzékenységi reakció, ami nem valódi allergiás válasz, de lehet életet veszélyeztető. A kontrasztanyag okozta nefropatia (vesebetegség) a vizsgálat utáni napokban jelentkező veseelégtelenséget jelent. Elkerülésének érdekében a vesefunkciós értékek (GFR, kreatinin) tisztázása a vizsgálat előtt kötelező. Gyermekek esetében lényeges, hogy megfelelő folyadékbevitel legyen a kontrasztanyag adása előtt és után. Bőségesen itassuk a beteget ebben az időszakban! A vese éretlensége miatt az élet első 3 hónapjában az intravénás kontrasztanyag alkalmazása kerülendő.
A szájon át adható kontrasztanyagoknak is lehetnek mellékhatásaik: a bárium székrekedést okoz, de nagyobb baj, ha a hashártyára, mellhártyára kerül, mert roncsoló hatású, ezért bélelzáródásban, a bél kilyukadása gyanújában és fokozott félrenyelési hajlam esetén nem alkalmazhatjuk. A Gastrografint kisgyermekeknek nem szabad hígítatlanul adni, mert felboríthatja a só-víz háztartást. Természetesen a szájon át adható kontrasztanyagokat helyettesíthetjük az elsősorban intravénás használatra készült anyagokkal szájon át alkalmazva és testüregekbe juttatva is.
A szintén ionizációs sugárzással járó izotópvizsgálatok is fontos részét képezik a diagnosztikának.
A népességet érintő egészségügyi sugárterhelés egy negyedét jelentik. Nagy előnyük a legtöbb, elsősorban morfológiát mutató képalkotó modalitással szemben, hogy a működésről több információt szolgáltatnak. Gyermekkori alkalmazásuk leggyakrabban a nefrológia (vesegyógyászat)és a csontelváltozások területét érinti. A sugárterhelés mértéke széles határok között változik a vizsgálat típusától függően, de általánosságban elmondhatjuk, hogy a hagyományos röntgenvizsgálatokénál nagyobb.
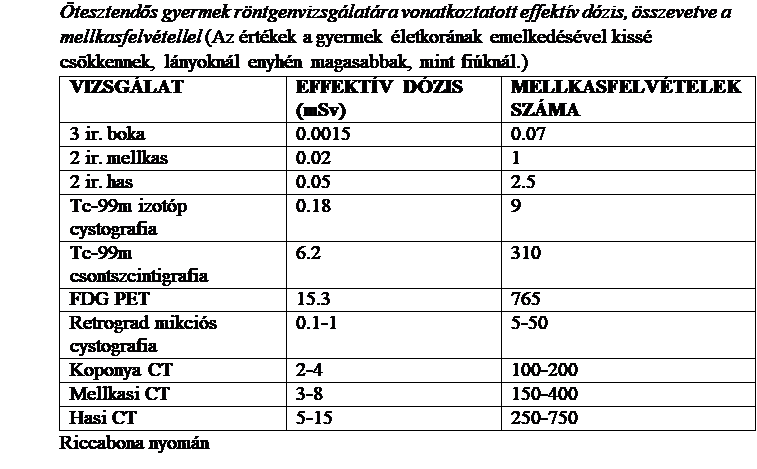
A mágneses rezonancián alapuló, ionizációs sugárzással nem járó MR vizsgálatok rendkívül széles területen alkalmazhatók és a folyamatos fejlesztéseknek köszönhetően a jövőben valószínűleg ez a technika fogja biztosítani a képi diagnosztika alapját.
A pontos anatómiai megjelenítés mellett egyre inkább a szervi funkciókról is információt nyújt. A gyermekradiológiában ideális esetben kiszorítja a sugárterheléssel járó vizsgálatokat. Mivel viszonylag fiatal eljárás, a mellékhatásairól talán még nincs elég adat a birtokunkban. Az MR vizsgálatok ismertebb, ritka mellékhatásai: szédülés, fémes ízérzet, hányinger, fülcsengés (a berendezés meglehetősen hangos). Szöveti felmelegedés és égés, valamint az idegek, sőt akár a szívizom ingerlése is létrejöhet.
Korábban azt vallottuk, hogy a testbe ültetett fémek, pacemaker, belsőfül implantátum és ér-clip esetén abszolút kontraindikált a vizsgálat, a kimozdulás veszélye illetve az elektromos tér megzavarása miatt, de ez mára relatívvá vált. Minden ilyen eset egyedi elbírálást igényel a beültetett eszköz típusától, a vizsgáló intézménytől és nem utolsó sorban a vizsgálati iránydiagnózistól függően.
Az utóbbi években a nemzetközi szakirodalom sokat foglalkozik a nefrogen szisztemás fibrózis betegséggel, amelyet gyermekkorban is leírtak, kizárólag veseelégtelenségben szenvedőkben. Az MR-kontrasztanyagként használt Gadolinium szövődményeként 2-3 hónaptól évekig terjedő intervallumban megjelenő tünetek a következők: fájdalom, viszketés, duzzanat, bőrpír kezdetben, majd a bőr megvastagodását és a belső szervek elmerevedését észleljük. Jelenleg ismert terápia nincs, ezért nagyon fontos a megelőzés: a GFR (vese szűrőképességének) meghatározása, minél kisebb dózis használata, alacsonyabb kockázattal járó kontrasztanyagok alkalmazása. Ebben az esetben is fontos a folyadékpótlás biztosítása, valamint a fiatal csecsemők veseéretlenségének figyelembe vétele.
A közelmúltban több kutatás témájaként megjelenő, Gadolinium alkalmazásához köthető másik probléma a kontrasztanyag részecskéinek lerakódása az idegrendszerben. Az agy bizonyos területein észlelhető depozitumok megjelenése nemtől, vese- és májfunkció állapotától független, dózisfüggő és halmozódó eltérés. Jelen pillanatban klinikai jelentőségét nem ismerjük, egyértelmű következményei nem derültek ki.
Csecsemők, kisgyermekek esetén vagy szellemi állapotuknál fogva rosszul kooperáló nagyobbaknál a hosszadalmasabb, teljes mozdulatlanságot követelő CT és MR vizsgálatok gyakran altatást igényelnek.
Az ezzel járó mellékhatások és szövődmények ismertetése meghaladja ennek a cikknek a szakmai kereteit, de mindenképpen gondolni kell ezekre is.
Az ultrahangvizsgálatnak egészségügyi diagnosztikai alkalmazás esetén nincs ismert mellékhatása.
Könnyen hozzáférhető, sokszor ismételhető. Nem igényel altatást. A fentebb felsorolt modalitások mellékhatásaival összevetve jelentéktelenek, de mégis említést érdemelnek a közvetett káros hatások: a zsúfolt váróteremben esetleg hosszú ideig várakozó csecsemő és kisgyermek könnyen összeszedhet fertőzéseket. Járványügyi szempontból is megkérdőjelezhető például a gyomor-bél rendszer vírusfertőzésének képalkotó vizsgálata. A vizsgálattal járó izgalom, az esetleges erőltetett lefogás megviselheti a kicsiket. Az indokolatlanul ismételtetett ultrahangviszgálatok sora a valóban beteg gyermekektől veszi el az időt.
Meg kell említeni az ultrahangos kontrasztanyagok alkalmazását is. Az eddigi kutatások szerint a mellékhatások többnyire enyhék és szédülést, fejfájást, ízérzés zavarát, fülcsengést jelentenek intravénás használat esetén. Sulfur-hexafluorid gáz tartalmú kontrasztanyag használatakor írtak le egyetlen esetben súlyos anafilaxiás shockot. Allergia-szerű reakciók közül bőrjelenségeket, hányingert, vérnyomásesést, szapora pulzust regisztráltak. Mikciós sonocisztografiához húgyhólyagba juttatott kontrasztanyag esetén enyhe vizeletürítési zavart és hasi fájdalmat leszámítva nem találtak káros hatást.
Összességében kijelenthetjük, hogy az ultrahangos kontrasztanyagok mellékhatásainak gyakorisága az MR-kontrasztanyagokéhoz hasonló és a CT-kontrasztanyagokénál lényegesen ritkábban fordul elő, nagy számú felnőtt és kisebb számú gyermek csoporton végzett kutatások alapján.

A napjainkban rendelkezésre álló számos diagnosztikai lehetőség között néha nehéz megtalálni a beteg számára legkedvezőbb utat. A káros hatások alapos mérlegelése az orvos szakmai, erkölcsi kötelessége. Fontos, hogy a szakterületén vagy szakmai gyakorlatán kívül eső betegségek kivizsgálását beszélje meg szakorvossal! A sugárterheléssel járó vizsgálatokat lehetőleg váltsuk ki ultrahang- és MR-vizsgálattal.
A címben szereplő kérdés miszerint – Veszélyesek-e a RTG, UH, CT vagy az MR vizsgálatok? – megválaszolásánál, eldöntésénél (szerk.)
A szülőnek rá kell bíznia gyermekét az egészségügyi személyzet szaktudására.
A vizsgálat elrendelésének alapos mérlegelése az orvosok feladata, a legtöbb hozzátartozónak nincs kellő szakmai felkészültsége sem a vizsgálatok erőltetéséhez, sem megtagadásához. Soha ne felejtsük el, hogy nem a maximális, hanem az optimális kivizsgálásra kell törekednünk!